専門分野のご紹介
緑内障外来 (診察日:毎週木曜午前)
北新宿の眼科『新宿眼科クリニック』(西新宿徒歩4分・中野坂上徒歩8分)の医師が、緑内障外来について詳しくご説明いたします。
40歳以上の20人に1人は緑内障
最近の疫学調査で、40歳以上の20人に1人が緑内障であることがわかりました。緑内障は、眼底にある視神経が障害され、視野がゆっくりとだんだん欠けていく病気です。視野の欠損はゆっくりと進行するため、自分では気づきません。会社の健康診断や人間ドック、またコンタクトレンズやメガネの作成や、他の症状で受診した際に見つかることも多い病気です。
9割の人が未発見のまま放置
緑内障はこれほどありふれている病気にもかかわらず、治療を受けている人はわずか1割程度です。残り9割の人は緑内障が未発見のまま放置されているのです。緑内障は症状が出ていてもなかなか気づかないことが多いため、受診が遅れ、気づいたときには病状が進んでいることが少なくありません。
中途失明原因の第1位
視覚障害者申請をされた方たちの失明となった原因は、第1位 緑内障(21%)、第2位 糖尿病網膜症(19%)、第3位 網膜色素変性症(13%)続いて高度近視、白内障、黄班変性症の順となっています。 とくに緑内障は、早期に発見、治療することで、中途失明を大いに減少できる病気です。
当院における眼底三次元画像解析検査
緑内障の診断のための一般的な検査は、眼圧検査、視野検査、眼底検査ですが、当院では超高速光干渉断層計(OCT)を導入しており、視野変化が起きる前に緑内障による視神経病変を発見することが可能です。網膜を断層、輪切りにして画像を示すことができるため、黄班疾患の観察はもちろん、網膜の視神経の厚みを測定でき、緑内障の診断や経過観察にも有用です。
緑内障ってどんな病気?
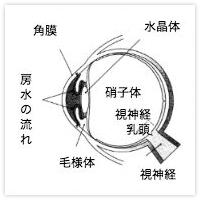
まぶたの上からそっと眼を触るとわかるように、眼球は空気の詰まったボールのように張りがあります。これは眼球の中の圧力(眼圧)が外よりも高く保たれているからです。おかげで体を動かしても眼球の形が変わらず、網膜の上にきちんと映像を結んで、ものを見ることができます。
ところが、眼球の後ろにある視神経はとても繊細で、眼圧に耐えられないと押しつぶされて、傷ついてしまいます。残念ながら傷ついた視神経は元に戻りません。その結果、大事な視神経の数が減ってしまい、視野がだんだん欠けていきます。これが「緑内障」です
どうして眼圧が高くなる?
そもそも眼圧はどうやって一定に保たれているのでしょうか。目の中には、房水といって眼の組織に酸素や栄養を与えたり、目の中のいらなくなった物質を運んだり、目の形を保つ働きをしている透明な液体があります。房水は、毛様体で作られて、瞳孔をとおり、そのほとんどは隅角と呼ばれる場所にある排水口(線維柱帯)へと流れ、シュレム管から眼球の外の静脈へと吸収されていきます。また、一部は隅角から毛様体の方へ流れ、吸収される経路もあります。
これらの経路が様々な理由で流れにくくなると、行き場所のなくなった房水が眼の中にたまり、眼圧が高くなります。眼圧の正常範囲は10~21mmHgとされており、眼圧が高すぎると視神経が圧迫され、緑内障を起こしやすくなります。
しかし近年では眼圧が高めの人だけでなく、正常域の人でも緑内障を発症している人が多いことがわかっています。
緑内障は眼圧が高くなる原因によっていくつかの種類に分けられます。
原発開放隅角緑内障:房水の出口である線維柱帯が徐々に目詰まりし、眼圧が上昇します。ゆっくりと病気が進行していく慢性の病気です。
原発閉塞隅角緑内障:
隅角が狭くなり、ふさがって房水の流れが妨げられ、線維柱帯がふさがれて、眼圧が上昇します。慢性型と急性型があります。急性型では、房水の排泄口が急にふさがって眼圧が急激に上がり、目が痛み、充血し、ものがかすんで見え、頭痛や吐き気を伴う急性の発作が起こります。発作の場合はただちに治療をする必要があります。
先天緑内障:
生まれつき隅角が未発達であることから起こる緑内障です。
続発緑内障:
外傷、角膜の病気、網膜剥離、目の炎症など、他の目の疾患による眼圧上昇や、ステロイドホルモン剤などの薬剤による眼圧上昇によって起こる緑内障です。
眼圧が上がらない正常眼圧緑内障
眼圧が正常範囲にも関わらず緑内障になる人がいます。これを正常眼圧緑内障と呼び、開放隅角緑内障に分類されます。近年行われた全国的な調査の結果から、緑内障の約7割が正常眼圧緑内障であり、また欧米に比べて日本人に多いらしいことがわかりました。
視神経が圧力に強いか弱いかには個人差があります。眼圧は正常範囲なのに緑内障を発症する正常眼圧緑内障は、視神経が圧力に弱くて正常な眼圧でも視神経を圧迫してしまうのではないかと考えられています。あるいは視神経に栄養を与える血液の循環が悪くなり、視神経が栄養不足になっているためではないかという説もあります。
このような正常眼圧緑内障は、眼圧の検査だけでは発見できません。そのため、眼底検査で視神経の状態をみる必要があるのです。眼底には視神経が束になって脳へと続いている、丸くくぼんだ視神経乳頭陥凹という部分がありますが、視神経が死んでしまうとこの部分がだんだんとえぐれてきます(=陥凹の拡大)。
超高速光干渉断層計(OCT)を用いることで、視神経の厚みや陥凹の程度C/D比を測定でき正常眼圧緑内障も早期に発見することが可能です。
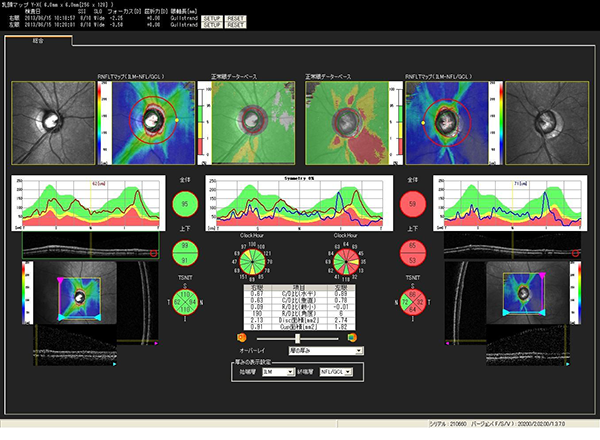
RのC/D比が0.63、LのC/D比が0.79。左眼の視神経乳頭陥凹拡大の異常と視神経線維層の減少が認められる
緑内障は長い時間をかけてゆっくり進行します
緑内障の中でも多いタイプの開放隅角緑内障は、10~15年という長い年月をかけて少しずつ進行していきます。そのため、初期の状態ではなかなか気づきません。というのも、人間は両目でものを見ているので、片方の視野に見えないところがあっても、もう片方がそれを補ってしまうのです。また、多くの方は非常に悪くなるまで頭痛や眼精疲労などの自覚症状がないため、発見が困難です。
そのため緑内障では、定期的に視野検査を行い、視野の狭まり具合が進行していないかを調べることが重要になります。
初期
視野の一部に異常がありますが、視野の端のほうだったり、小さい範囲だったりして、気づかないことが多い。
中期
見えにくいところが出てきますが、人によっては自覚症状がない場合もあります。ちょうど老眼が疑われる年齢にさしかかっているため、発見が遅れがちです。
後期
視神経の40~50%が傷ついてくると、中心に近い部分にも見えないところが出てきます。内側(鼻側)から視野が狭くなり、文字の一部が欠けて見えたり、テレビで見えない部分が出てきたりします。
緑内障の検査について
緑内障の検査は痛みを伴うものではありません。検査によっては検査時間がかかるものもありますので、必ず御予約をお取りいただいた上でお越しください。
1.眼圧検査
眼圧は空気を当てて測る方法と、点眼麻酔薬をさした後に器具を直接あてて測る方法があります。緑内障の人では病期や治療前の眼圧によって最適な眼圧が変わります。一般的には病気が進行しているほど、低い眼圧が好ましいと考えられています。眼圧は一日のうちでも、また日や季節によっても変動しますので、時間や日を変えて何回か測定することが必要になります。そのため、眼圧は基本的には来院のたびに毎回測定します。
2.視野検査
視野検査とは、見えていない場所(視野欠損)がないか調べる検査です。機械から自動的に出てくる明かりに対し、見えたらボタンを押し、視野全体の中の見える部分と見えない部分を調べます。片目ずつ行い、検査時間は通常20~30分くらいです。

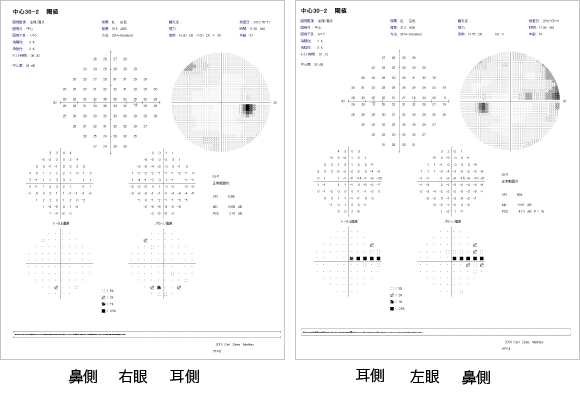
視野検査の結果画面です。
正常な方では中心より少し耳側にマリオット盲点という見えない部分があります。典型的な緑内障初期の方では鼻側のほうから暗点が出てきます。この部分は両目で見ている部分ですので、暗点が小さい場合には日常生活では気づきません。ですので、視野の検査を受けることが非常に大事になります。また、緑内障が進行・悪化しているかどうかの判断も、視野検査の結果で暗点の大きさやその程度によってなされます。したがって定期的に同じ条件で視野検査を受けることが大切です。
3.眼底三次元画像解析検査
眼底検査で観察する視神経乳頭は、円形でドーナツのように周辺に厚みがあり、中央はへこんでいます。従来の眼底写真は正面から写真を撮るため、立体的な眼底の観察は、医師の直接検鏡によるものでした。
近年では、視神経を客観的にかつ立体的に捉えることができる三次元画像解析装置が発達してきました。当院では超高速光干渉断層計(OCT)を導入し、網膜を断層、輪切りにして画像を示すことができるようになりました。網膜の視神経の厚みや陥凹の程度を測定できるため、緑内障の診断や経過観察に有用です。
検査は、顎を機械に乗せていただいて指標を見ているだけです。フラッシュをたいたりしませんので苦痛なく受けることができます。
OCT機械
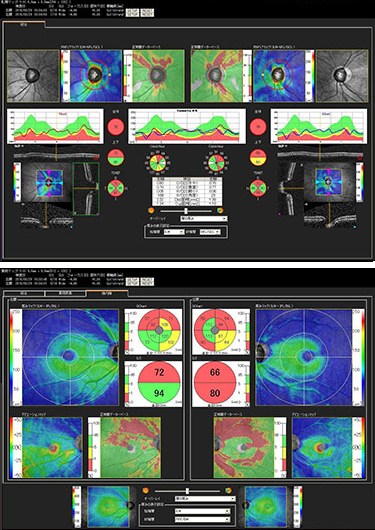
超高速光干渉断層計(OCT)の結果画面です。
視神経乳頭周囲の網膜神経線維層の厚さ(図上)と黄斑周囲の網膜神経線維層の厚さを測定しています。カラーマッピングの色が赤くなっているところが、神経線維層が薄くなっていることを示します。
曲線グラフは年代別データと比較した結果です。
OCT画像で示された神経線維層が薄くなっているところと、前述の視野所見が一致していると、早期の緑内障であると言えます。
緑内障の治療について
点眼治療で進行を抑制することができます
一度痛んでしまった神経は元に戻すことができません。つまり、欠けてしまった視野を良くすること、あるいは見えにくさを感じている場合に見やすくする治療は残念ながら今のところありません。「今残っている視野を保つ、これ以上悪くしない」というのが緑内障の治療(あるいは予防)になります。
緑内障の発症リスクを高める要因の中で、コントロールができるのは眼圧だけです。このため、まず緑内障治療では点眼液を使って眼圧を下げます。眼圧が高めの人はもちろん、正常域にある人も自分の平均眼圧から下げることで、進行を抑制できます。
点眼はおおまかに4種類あり、1種類で効く人もいれば、2~4種類必要になる人もいます。最近は緑内障点眼薬も合剤が発売され、患者さんの負担を減らそうと工夫されています。
しかし、点眼でも眼圧が下がらない場合や視野がどんどん悪化する場合には、レーザー治療や外科的手術によって眼圧を下げることになります。その方その方の緑内障の種類や病期によって、より良い手術方法を選択することになります。
40歳を過ぎたら年に一度の眼科検診を
緑内障を早期に見つける唯一の方法は、定期的に眼の検診を受けることです。緑内障は、早期発見・早期治療によって失明という危険性を少しでも減らすことができる病気のひとつであることは間違いありません。
40歳を過ぎたら年に一度は眼科検診を受けましょう。当院では区検診も受け付けています。是非、受診ください。

緑内障Q&A
Q:緑内障になったら失明するのですか?
緑内障といっても種類がいくつかあり、初期ではそう簡単に失明しません。視野がかすんだり視力が落ちるくらい進行した自覚症状のある緑内障は治療が間に合わないことが多々ありますが、日本人に多い正常眼圧緑内障のように、眼圧が10台~20台前半ぐらいで安定している、あまり眼圧が高くないタイプでは、数年経過を見てやっと進行がわかるくらいゆっくり進みます。逆に、急に眼圧が上がってかすんだりする閉塞隅角緑内障などの急性タイプ、続発緑内障(病気やけが、薬剤などの原因がある緑内障)は、ただちに眼圧上昇の原因に応じて治療し、眼圧を下げて管理しないとどんどん悪くなってしまいます。緑内障は悪化する前にできるだけ早期に発見し、治療を開始することが大切です。
Q:眼圧を下げておけば緑内障は進まないですか?
眼圧を下げてから眼底写真、画像解析、視野検査の結果を数年かけて見て進行を評価することになりますが、視野障害の進行が止まる人もいますし、それでもゆっくり進む人もいます。ただ、進んでも先々困らない程度であることが予測できれば安心ですので、定期的に通院をして眼圧検査、眼底検査、視野検査を行ってデータを蓄積しておくことが大切です。
Q:片方の目が緑内障になったら、もう片方の目も緑内障になりますか?
原発性の緑内障(原因のわからない緑内障)は、両目に起こる病気です。左右の目の緑内障の進行具合を見ながら、良い方の目を大事にするよう心がけましょう。また、閉塞隅角緑内障で、片目に発作を起こしている場合は、もう片方の目にはレーザー手術を行うなど発作を防ぐ治療を受けることが大切です。続発性の緑内障(病気やけが、薬剤などが原因で起こる緑内障)では、片目、両目それぞれの場合があります。
Q:高血圧だと眼圧も高くなりますか?
血圧と眼圧の高さは、関係はありません。たまに血圧が上がるときに眼圧もつられて上がりますが、これは一時的なショックなどの場合です。
Q:日常生活で気を付けることはありますか?
特にありません。普通に過ごして大丈夫です。緑内障は目をたくさん使ったからといって進行したりしません。治療が始まったら大切なのは、点眼液をさすのを忘れないことと、定期的に通院することです。



